Der häufigste Grund für das Einsetzen eines Gelenkersatzes ist die Arthrose, also ein über das normale Maß hinausgehender oder altersbedingter Gelenkverschleiß. Für den Einsatz der Gelenkendoprothese sind verschiedene Überlegungen hinsichtlich offener oder minimal-invasiver Operation, Materialien etc. zu tätigen. Im Text weiter unten erfahren Sie mehr.
Empfohlene Spezialisten
Artikelübersicht
- Gründe für einen Gelenkersatz
- Welche Spezialisten führen einen Gelenkersatz durch?
- Eigenschaften und Materialien beim Gelenkersatz
- Zementierter und zementfreier Gelenkersatz
- Gelenkersatz des Hüftgelenks – künstliches Hüftgelenk (Hüftgelenksprothese)
- Gelenkersatz des Kniegelenks – künstliches Kniegelenk (Kniegelenksprothese)
- Komplikationen beim Gelenkersatz
- Mögliche Operationstechniken für die Endoprothese
- Nachbehandlung
- Pro und Contra der minimal-invasiven Endoprothetik an Hüfte und Kniegelenk
- Fazit zur minimal-invasiven Hüft- und Knieendoprothetik
Endoprothesen - Weitere Informationen
Aufgrund der immer älter werdenden Gesellschaft ist der Gelenkersatz, d.h. der Einsatz eines künstlichen Gelenks - einer Gelenkendoprothese - aus den Operationssälen nicht mehr wegzudenken. So werden jährlich ca. 233.000 Hüftendoprothesen und ca. 187.000 Knieendoprothesen in Deutschland implantiert (Quelle).
Gründe für einen Gelenkersatz
Der medizinische Fortschritt ermöglicht es heute, nahezu jedes Gelenk im menschlichen Körper auszutauschen. Aufgrund der Verbesserungen in der Materialentwicklung, den optimierten Operationsverfahren und der besseren Haltbarkeit werden heute sehr gute Langzeitergebnisse bei eingesetzten Endoprothesen erzielt.
Durch die zunehmend älter werdende Gesellschaft und die dadurch bedingte zunehmende Rate an Arthrose (Gelenkverschleiß) ist der Bedarf an Endoprothesen enorm gestiegen.
Zwar ist die Arthrose der wichtigste Grund, aber nicht der einzige, warum ein Gelenkersatz notwendig werden kann. Auch jüngere Patienten benötigen häufiger einen Gelenkersatz. Im Folgenden sind die wichtigsten Gründe genannt:
Arthrose
Arthrose bezeichnet einen Verschleiß eines Gelenks. Etwa 5 Millionen Menschen leiden in Deutschland an einer Arthrose. Die Arthrose stellt den häufigsten Grund für ein künstliches Gelenk dar.
Ursächlich für eine Arthrose können eine übermäßige Belastung des Gelenks, zum Beispiel aufgrund eines erhöhten Körpergewichts, oder angeborene oder traumatisch bedingten Fehlstellungen der Extremitäten sein.
Tritt die Arthrose als Folge einer anderen Erkrankung (z. B. einer Arthritis = Gelenkentzündung) auf, spricht man von einer sekundären Arthrose. Im Grunde kann jedes Gelenk von einer Arthrose betroffen sein, wobei insbesondere das Kniegelenk betroffen ist (Gonarthrose). Auch die Hüfte (Koxarthrose) und die Schulter (Omarthrose) bieten häufig Grund für eine Endoprothese.
Ein Gelenkersatz wird dann in Betracht gezogen, wenn die Arthrose über eine medikamentöse Behandlung oder andere Behandlungsmethoden nicht therapierbar ist.
Das Video zeigt die Zerstörung der Gelenkflächen bei Arthrose am Knie:
Arthritis
Arthritis ist eine Gelenkentzündung, auf deren Basis der sich eine Arthrose entwickeln kann. Tritt diese entzündliche Erkrankung in vielen Gelenken auf, spricht man von einer Polyarthritis.
Bei der chronischen Polyarthritis, auch rheumatoide Arthritis genannt, sind vor allem die Finger- und Zehengelenke, aber auch
- Handgelenk,
- Kniegelenk,
- Schulter,
- Fußgelenk und
- Hüftgelenk
betroffen. Bei schweren Formen, die nicht auf eine medikamentöse Behandlung ansprechen, kann ein Gelenkersatz erforderlich werden.
Fehlstellungen
Durch Fehlstellungen von Extremitäten kommt es ebenfalls zu Arthrose-ähnlichen Abnutzungserscheinungen in den Gelenken. So kann beispielsweise
- die Hüft-Dysplasie,
- eine angeborene oder erworbene Fehlstellungen oder
- eine Störung der Verknöcherung des Hüftgelenks
ein Grund für einen Gelenkersatz der Hüfte sein. Fehlstellungen in der Kniegelenksachse können einen Gelenkersatz des Kniegelenks zur Folge haben.
Nekrosen
Unter Nekrosen wird das Absterben einzelner oder mehrerer Zellen oder Gewebeteile im lebenden Organismus verstanden.
So ist beispielsweise die Femurkopfnekrose (Hüftkopfnekrose) durch Absterben eines Teils des knöchernen Oberschenkelknochenkopfes infolge einer verminderten Durchblutung des Knoches (z. B. bei Diabetes mellitus, Alkoholismus oder Verletzungen) charakterisiert.
Frakturen (Brüche) und Traumata
Nach Frakturen im Bereich des Gelenks muss gelegentlich eine Endoprothese eingesetzt werden. Eine typische Fraktur dieser Art ist die Schenkelhalsfraktur.
Diese Fraktur des Halses des Oberschenkelknochens in unmittelbarer Nähe des Hüftgelenks ist meistens Folge eines Sturzes auf die Seite. Auch Stürze oder Schläge auf die Schulter können Deformitäten der Schulter zur Folge haben, die einen Gelenkersatz erforderlich machen.
Tumoren und Metastasen
Treten Knochentumoren und Metastasen (Tochtergeschwulste) im Bereich des gelenknahen Knochens auf, kann der Knochen so weit geschädigt sein, dass eine Endoprothese eingesetzt werden muss.
So wird beispielsweise bei proximalen Femurmetastasen (hüftgelenksnahe Tochtergeschwulste im Oberschenkelknochen) ein künstliches Hüftgelenk oder bei Tumoren des proximalen Humerus (schultergelenksnahe Tochtergeschwulste im Oberarmknochen) ein künstliches Schultergelenk eingesetzt.
Luxationen
Unter Luxationen versteht man Verrenkungen, Ausrenkungen oder Auskugelungen eines Gelenks. So kommt es beispielsweise bei einer Hüftgelenksluxation zu einer Ausrenkungen oder Auskugelungen des Hüftgelenks. Auch Fußluxationen und Schulterluxationen sind häufige Diagnosen.
Treten diese Luxationen immer wieder auf und können sie nicht auf eine andere Art behandelt werden, kann die Implantation einer Endoprothese erforderlich sein.
Gelenkversteifung
Bei bestimmte Erkrankungen oder Verletzungen im Bereich des Gelenks wird das betroffene Gelenk versteift, es wird dann von einer Arthrodese gesprochen. Durch die Gelenkversteifung kommt es zu einer erhöhten Abnutzung des Gelenks (Arthrose). Als Folge davon kann wiederum die Implantation eines Gelenkersatzes notwendig werden.
Welche Spezialisten führen einen Gelenkersatz durch?
Spezialisten für die Implantation einer Endoprothese sind Fachärzte für Orthopädie und Unfallchirurgie, die sich auf die Chirurgie des entsprechenden Gelenkes spezialisiert haben und in ihrem Gebiet große Erfahrung aufweisen.
Eigenschaften und Materialien beim Gelenkersatz

Eine Endoprothese muss zahlreiche Bedingungen erfüllen. So muss sie beispielsweise
- körperbeständig (sie darf sich nicht durch das Milieu im Körper verändern),
- körperverträglich (die verwendeten Materialen des künstlichen Gelenks sollten Körper und Organe nicht beeinträchtigen) sowie
- stabil und
- möglichst leicht
sein.
Die heute bei der Gelenkersatz verwendeten Materialen sind meist Metalllegierungen auf Eisen-, Kobalt- und Titanbasis sowie Polyethylen, Keramik und Knochenzement.
Da es bis heute noch nicht gelungen ist, eine Schmierung im Gelenkersatz zu erzeugen, kommt es je nach verwendeten Materialen und Verarbeitung durch die Reibung und Bewegung zu Abrieb und Lockerung der Endoprothese mit Knochenaufbau und als Folge davon zu granulomatösem Gewebe und einem Metall- oder Keramikbruch sowie zu Korrosionen.
Um einen möglichst langlebigen und komplikationsfreien Gelenkersatz zu erhalten, wird ständig an
- neuen Materialzusammensetzungen,
- unterschiedlichen Herstellungsarten (z. B. Schmiedelegierungen, Gusslegierungen),
- Implantationsverfahren (zementfrei bzw. zementiert) und
- speziellen Oberflächenbehandlungen
geforscht.
Zementierter und zementfreier Gelenkersatz
Die Ärzte können einen Gelenkersatz auf unterschiedliche Art und Weise an den noch verbleibenden Knochen fixieren. Nur durch neu gebildete Knochensubstanz wird der Gelenkersatz stabil im Körper verankert.
Um diesen Prozess zu beschleunigen und die Passgenauigkeit zu verbessern, wird die Endoprothese häufig mit Knochenzement im Knochen verankert, sie wird als zementierter Gelenkersatz bezeichnet.
Alternativ kann ein Gelenkersatz auch zementfrei implantiert werden, dann wird von einem zementfreien Gelenkersatz gesprochen.
Es gibt aber auch eine Kombination beider Verfahren, also ein Teil des künstlichen Gelenks wird zementiert (z. B. die Hüftpfannenprothese), der andere Teil zementfrei (z. B. der Schaft der Hüftgelenkprothese) eingesetzt. Dieser Gelenkersatz wird als Hybridendoprothese bezeichnet.
Gelenkersatz des Hüftgelenks – künstliches Hüftgelenk (Hüftgelenksprothese)
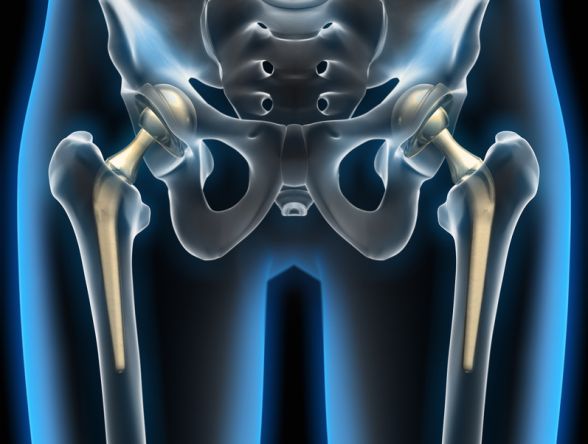
Ein Gelenkersatz der Hüfte muss gelegentlich nach schweren krankhaften Veränderungen im Hüftgelenk eingesetzt werden. Eine häufige und die wohl bekannteste Ursache, die zur Abnutzungserkrankung führt, ist die Arthrose. Neben der Arthrose gibt zahlreiche andere angeborene und erworbene Erkrankungen sowie Folgen von Verletzung, die zu einem vorzeitigen Gelenkverschleiß und damit zu einer sekundären Arthrose führen.
Bei einem gesunden, nicht von Arthrose befallenen Hüftgelenk sind die Knochenenden von einer Knorpelschicht überzogen, die eine glatte Fläche darstellt.
Durch den Verschleiß bei Arthrose kann es zum einen zu Ablagerungen von Harnsäurekristallen kommen, zum anderen zu einem Abbau der Knorpelsubstanz. Dadurch wird ein gleichmäßiger, geschmeidiger Gelenkkontakt unmöglich gemacht.
Es kommt zu weiteren Veränderungen an der Hüftpfanne und am Hüftkopf, wodurch sich die Knorpelschichten von Hüftkopf und Hüftpfanne durch Bewegung gegenseitig immer mehr abreiben. In der Folge kommt es zu Schmerzen bei Belastung (z. B. beim Gehen von bereits kurzen Gehstrecken) und schließlich auch im Ruhezustand.
Zwar gibt es auch nichtoperative Behandlungsmethoden, doch wenn diese nicht mehr zu Schmerzfreiheit und einer Wiederherstellung der Beweglichkeit führen, sollte ein Gelenkersatz der Hüfte zur Verbesserung der Lebensqualität in Betracht gezogen werden.
Beim Gelenkersatz der Hüfte werden Teilendoprothesen und Totalendoprothesen (= Hüft-TEP) unterschieden. Während bei den Teilendoprothesen nur der Oberschenkelhals und der Hüftkopf ersetzt werden und die Hüftpfanne erhalten bleibt, wird bei der Totalendoprothese sowohl der Oberschenkelhals, der Hüftkopf als auch die Hüftpfanne durch den Gelenkersatz ersetzt.
Bei zementiertem Gelenkersatz werden der Schaft und die Pfanne des künstlichen Gelenks mit Knochenzement am Knochen verankert. Bei einem zementfreien Gelenkersatz wächst das künstliche Gelenk ohne die Verwendung von Knochenzement in den Knochen ein.
Gelenkersatz des Kniegelenks – künstliches Kniegelenk (Kniegelenksprothese)
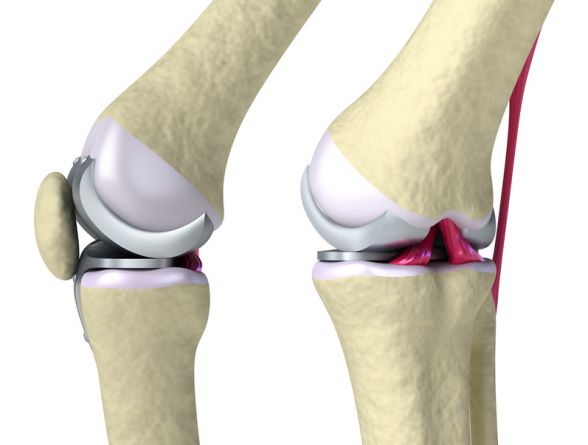
Neben der Arthrose gibt es weitere Störungen, die eine übermäßige Abnutzung des Gelenkknorpels und Knochens zur Folge haben sein. Dazu gehören Fehlbelastungen durch Verformungen des Beines (O-Bein oder X-Bein) sowie alte Verletzungen oder Entzündungen im Kniegelenk.
Wenn die Knorpelschichten aufeinander reiben, wird der Knorpel im Laufe der Zeit abgerieben. Durch die Freilegung des Knochens kommt es zu Schmerzen bei Bewegung. Starke Schmerzen sind die Folge.
Die zerstörten Gelenkteile können durch einen Gelenkersatz ausgetauscht werden. Je nach Ausmaß des durch Arthrose zerstörten Kniegelenks werden drei Kniegelenksprothesen unterschieden:
- Der einseitige Oberflächen-Gelenkersatz wird dann eingesetzt, wenn nur eine Seite des Kniegelenks durch Arthrose zerstört, die übrigen Teile des Kniegelenks (die Bänder, der andere Gelenkanteil, die Kniescheibe) noch funktionsfähig sind.
- Die sogenannte Schlittenprothese kommt beispielsweise dann zur Anwendung, wenn alle Bänder am Kniegelenk funktionsfähig sind und nur einer der beiden Gelenkknochen eine Schädigung des Gelenkknorpels vorweist. Diese Operation wird häufig in minimal-invasiver Technik durchgeführt.
- Ein kompletter Oberflächenersatz (Knie-TEP) ist dann erforderlich, wenn durch die Arthrose mehrere Teile des Kniegelenks (Knorpel und ggf. Kreuzbänder) zerstört sind; allerdings müssen die Seitenbänder noch intakt sein.
Der vollständige, achsgeführte Gelenkersatz ist immer dann notwendig, wenn das gesamte Kniegelenk, also einschließlich Gelenkknorpel und Bänder durch die Arthrose zerstört sind oder eine deutliche Achsabweichung zwischen Oberschenkelknochen und Unterschenkelknochen besteht.
Komplikationen beim Gelenkersatz
Patienten mit künstlichem Gelenk sollten sich regelmäßig klinisch untersuchen (z. B. auf Rötungen oder Schwellungen der Haut, auf Funktionsänderungen) und ein Röntgenbild erstellen lassen, um frühzeitig Komplikationen oder Veränderungen am Knochen oder dem künstlichen Gelenk zu erkennen.
Zu diesen Veränderungen gehören zum Beispiel
- Osteolyseherde,
- Frakturen,
- Abriebserscheinungen oder
- Lockerungszeichen.
Komplikationen können bereits beim Einsetzen des künstlichen Gelenks (intraoperative Komplikationen) oder nach der Operation (postoperative Komplikationen) auftreten, sie können früh oder spät einsetzen. Zu den wichtigsten Komplikationen zählen:
Infektionen
Infektionen gehören zu den gefürchtetsten Komplikationen in der Endoprothetik. Sie müssen immer sehr ernst genommen werden, da sie im schlimmsten Fall zu einer Entfernung der Prothese führen können, da die Infektion in der Regel zu einer Lockerung der Prothese führt.
Tritt eine Frühinfektion, d. h. eine Infektion innerhalb des ersten Jahres, auf, hat sie meist ihren Ursprung in nicht sterilen Operationssälen oder infizierten Operationswunden.
Kommt es zu einer Spätinfektion, ist sie häufig Folge einer Infektionskrankheit. Äußere Zeichen einer Infektion des künstlichen Gelenks sind
- Schwellung,
- Rötung,
- übermäßiges Fieber,
- Sekretion und
- Schmerzen.
Intraoperative Komplikationen
Jede Operation ist mit allgemeinen Risiken behaftet. Beim Einsetzen einer Endoprothese gehören zum Beispiel dazu:
- Gefäßverletzungen,
- Nervenverletzungen,
- Frakturen,
- Schaftsprengung oder Schaftperforation,
- Luxationen oder Fehlstellungen (durch falsche Positionierung),
- falsche Beinlänge (bei Gelenkersatz der Hüfte),
- Prothesen-Lockerung (durch ungenügende Fixierung) oder
- Instabilität.
Durch umsichtiges Operieren lassen sich diese Komplikationen meist vermeiden.
Postoperative Komplikationen
Neben Thrombosen und Embolien sowie Druckgeschwüren und einem reduzierten Allgemeinzustand kann es nach der Gelenkersatz-Operation zu
- Schwellungen (mit Wassereinlagerung und reduzierter Wundheilung),
- Hämatomen und Nachblutungen,
- Luxationen (gelegentlich in den ersten Tagen der Mobilisation durch die noch geschwächte Muskulatur),
- Steifigkeit (z. B. bei Gelenkersatz im Knie durch zu spät einsetzende Bewegung oder bei Gelenkersatz in der Hüfte durch Kalkablagerungen)
kommen.
Späte Komplikationen
Ermüdungsbrüche von Gelenkersatz kommen nur noch selten vor, da die heute verwendeten Materialen und Verfahren diese Gefahr nahezu ausschließen.
Dagegen ist mit Femurschaftfrakturen bei Gelenkersatz der Hüfte (Hüft-TEP) oder des Knies (Knie-TEP) im Bereich des künstlichen Gelenks oder unterhalb der Endoprothese eher zu rechnen. Dies ist insbesondere der Osteoporose im hohen Alter geschuldet.
Ein relativ häufig auftretendes Problem sind Lockerungen des Gelenkersatzes, zu denen es aufgrund starker Belastungen bereits nach 10 bis 15 Jahren kommen kann. Der Gelenkersatz verliert die Verankerung und dadurch die Stabilität im Knochen.
Mögliche Operationstechniken für die Endoprothese
Die Gelenkersatz-Operation wird entweder über eine Rückenmarkbetäubung als Teilnarkose oder in Vollnarkose durchgeführt. In beiden Fällen empfindet der Patient keine Schmerzen.
Je nachdem, welches Gelenk ausgetauscht werden soll und welche Operationsart gewählt wird, dauert die Operation zwischen 45 und 120 Minuten. Manche Gelenke können auch mittels minimal-invasivem Verfahren ausgetauscht werden.
Operation bei Gelenkersatz des Hüftgelenks
Die Muskulatur wird nach dem Aufschneiden der Haut zur Seite geschoben. Dadurch wird das Hüftgelenk freigelegt.
Nachdem der Oberschenkelhals durchtrennt und der zerstörte Hüftkopf entfernt wurde, wird die erkrankte Hüftpfanne ausgefräst. Die neue, künstliche Hüftpfanne kann anschließend verankert werden.
Damit der neue, künstliche Schaft exakt sitzt, muss der Knochenmarkraum des Oberschenkelknochens entsprechend präpariert werden. Indem der Prothesenkopf auf den Prothesenschaft aufgesetzt und eingepasst wird, werden die beiden Teile zum Gelenkersatz zusammengefügt.
Anschließend werden noch die Muskeln vernäht und die Wunde wieder verschlossen.
Operation bei Gelenkersatz des Kniegelenks
Standardmäßig wird die Operation von vorne durchgeführt. Wird die Kniescheibe zur Seite geschoben, sind alle Teile des Kniegelenks gut sichtbar.
Je nach Ausmaß der Gelenkzerstörung durch die Arthrose werden zerstörte Knochenteile und Knorpelreste sowie der Meniskus entfernt.
Mithilfe von zuvor angefertigten Schablonen wird der Knochen so präpariert, dass die einzusetzenden Prothesenteile exakt passen. Der Gelenksersatz wird, nachdem der korrekte Sitz und die Beweglichkeit des künstlichen Gelenks geprüft wurden, am Knochen fixiert.
Die Operationsöffnung wird anschließend zugenäht.
Nachbehandlung

Entscheidend für den Erfolg der Operation und die Langlebigkeit des künstlichen Gelenks sind Nachbehandlung und das Verhalten des Patienten. Ein Physiotherapeut leitet den Patienten an, damit dieser das Gelenk wieder benutzen und die täglichen Verrichtungen des Lebens wieder selbständig erledigen kann.
Um rechtzeitig Komplikationen, die sich langsam entwickeln und sich zunächst nicht durch Beschwerden zeigen können, zu erkennen, sollte der Patient in den Jahren nach der Operation regelmäßig zu den Nachuntersuchungen gehen.
Pro und Contra der minimal-invasiven Endoprothetik an Hüfte und Kniegelenk
Das Thema „Minimal-invasive Hüftendoprothetik und/oder Knieendoprothetik“ wird derzeit in den Medien stark diskutiert und hat einen hohen Öffentlichkeitswert.
Leider werden häufig der kurze Hautschnitt und die schönen ästhetischen Ergebnisse in den Vordergrund gestellt. Viel bedeutsamer ist aber die Weichteilschonung der Muskulatur und der Muskelansätze bei der Tiefenpräparation mit den Vorteilen für den Halt, die Beweglichkeit, das Empfinden nach der Operation und insbesondere auch für die Schonung der Knochensubstanz, die so wenig wie möglich abgetragen werden muss.
Es bestehen gewisse unterschiedliche Wertungen bei der minimal-invasiven Hüftendoprothetik und der minimal-invasiven Knieendoprothetik, weshalb dies nun getrennt abgehandelt werden sollte.
Vorteile der minimal-invasiven Endoprothetik an der Hüfte
Die minimal-invasive Hüftendoprothetik stößt in der Öffentlichkeit im Moment auf sehr großes Interesse, wobei die hier zu findende Literatur und wissenschaftlichen Arbeiten in einem erheblichen Kontrast dazu stehen, was an unwissenschaftlichen Beiträgen zu finden ist.
Allein in Google kann man mehr als 2 Millionen Einträge zu diesem Thema finden, wohingegen in medizinischen Suchmaschinen sehr viel weniger (nur einige tausend) Beiträge zu finden sind und davon wiederum nur eine geringe Zahl, die die hohen wissenschaftlichen Kriterien erfüllt.
Patienten fällt natürlich die kurze Hautinzession auf, die aber den Operateur nur am Rande wirklich interessiert. Aus medizinischer Sicht ist die Schonung der großen Hüftmuskulatur von entscheidender Bedeutung. In der postoperativen Frühphase wirkt sich diese sehr positiv aus.
Der Erhalt des Gelenk- und des Muskelgefühls ist ein wichtiger Vorteil, der eine sehr viel raschere Frührehabilitation und Mobilisation ohne Hinken erlauben kann. Wenn der Patient bei guter Schmerztherapie die Implantate sofort belasten darf, wird er dies mit dieser guten Muskulatur auch sehr rasch und gut können.
Für die minimal-invasive Hüftoperation sind einige Spezialinstrumente erforderlich, und es ist von Vorteil, wenn man spezielle Implantate, wie Kurzschäfte und knochenschonende Titanschalen als Pfannen, verwendet.
Es gibt verschiedene, durchaus vergleichbare Operationswege, die eine sanfte Chirurgie erlauben. Hier seien erwähnt ein weiter vorne, mehr seitlich oder hinten gelegener Zugang, die alle in der Hand des erfahrenen Chirurgen gute Ergebnisse liefern können. Entscheidend ist, dass die Muskulatur am Hüftgelenk, die für das Einsetzen des Hüftgelenkes erforderlich ist, bei dem Eingriff möglichst nicht geschädigt oder gar zerstört wird.
Die besten Ergebnisse bei minimal-invasiven Verfahren am Hüft- und Kniegelenk erreicht man natürlich durch eine präoperative Patientenschulung, eine hervorragende Schmerzfreiheit während und nach dem Eingriff sowie ein erfahrenes Team von Physiotherapeuten und Nachbehandlern. Sie müssen den Patienten dazu ermutigen, sein durch die minimal-invasive OP früher belastbares Gelenk und seine früher nutzbaren Muskeln auch einzusetzen. Am Hüftgelenk lassen sich auch Vorteile für die Frührehabilitation herausarbeiten.
Im weiteren Verlauf wird sich zeigen, ob die Langzeitergebnisse ähnlich gut oder besser sind als bei herkömmlichen Operationsverfahren. Dies ist noch nicht endgültig entschieden, obwohl einige Operateure glauben, zeigen zu können, dass weniger Hinken, weniger Langzeitmuskelschädigung und weniger Beeinträchtigung der hüftstabilisierenden Muskeln durch diese Verfahren auch über einen längeren Zeitraum auftreten.
Nachteile und Probleme der minimal-invasiven Hüft-Operation
Die Nachteile der minimal-invasiven Chirurgie liegen einerseits natürlich in den noch nicht vorhandenen Langzeitergebnissen, die aussagen, wie lange ein durch eine derartige Operation eingesetztes Hüftgelenk auch halten wird, obwohl die Frühzeitergebnisse keine Unterschiede erwarten lassen.
Der kleinere Schritt bedingt auch die Notwendigkeit eines erfahrenen, mit der Methode sehr gut vertrauten Chirurgen, da diese dicht auf Becken- und Oberschenkelknochen eingeschränkt ist. Bisweilen müssen sogar Hilfsmittel wie gebogene Instrumente und Navigation eingesetzt werden, um die Implantate, ohne den Muskel zu beeinträchtigen, korrekt einzubauen.
Die sanfte Chirurgie am Hüftgelenk scheint in verschiedenen Zugangswegen für den Patienten von Vorteil zu sein, wenn der Operateur wirklich erfahren ist und diese schwierige Technik auch unter Anleitung eines erfahrenen Chirurgen erlernt hat. Die Lernkurve für den Operateur ist lang und schwierig. Der Vorteil für den Patienten ist nur dann gegeben, wenn ein sehr erfahrener Operateur den Eingriff vornimmt und diesen auch wirklich beherrscht.
Schwierig sind bei den minimal-invasiven Eingriffen weiterhin die optimale Implantatpositionierung und die exakte Beinlängeneinschätzung zum Beinlängenausgleich.
Blutverlust und postoperativer Schmerzmittelverbrauch scheinen in den Statistiken bisher geringer zu sein als bei Standardzugängen. Die Implantationsqualität am Hüftgelenk scheint vergleichbar zu sein.
Vor- und Nachteile der minimal-invasiven Endoprothetik am Kniegelenk
Minimal-invasive Implantationen von Kniegelenksendoprothesen können im Vergleich zu konventionell eingebauten Prothesen theoretisch ähnliche Vorteile bieten wie beim Hüftgelenk.
Eine Muskelschonung am Kniegelenk ist allerdings nicht allein von der sanften Operationstechnik und von speziellen Zugängen abhängig, sondern auch davon, wie lange Blutsperrezeiten bestehen und wie lange das Bein aufgrund einer Blutsperre nicht durchblutet wird, was vermutlich größere Schädigungen der Muskulatur verursacht, als eine sanfte Chirurgie wieder gut machen kann. Dies muss berücksichtigt werden.
Die meisten wissenschaftlichen Arbeiten zu diesem Thema zeigen im 6-Monats-Verlauf keine Unterschiede zwischen konventionellem Zugang und minimal-invasivem Zugang, welcher Art auch immer.
Im Video sehen Sie das Prinzip des vollständigen, künstlichen Gelenkersatzes im Kniegelenk:
In der Knieendoprothetik hat sich allerdings gezeigt, dass die Gefahr einer Fehlplatzierung der Prothesenkomponenten durch die schlechteren Sichtverhältnisse bei kleinerem Zugangsweg und kleinerem Hautschnitt eine wesentlich größere Rolle spielen als in der Hüftendoprothetik. Dies muss exakt abgewogen werden.
Selbstverständlich sollte es immer Ziel des Operateurs sein, den Weichteilen, Sehnen und Muskeln des Patienten bei der Operation so wenig wie möglich Schaden zuzufügen. Andererseits muss er aber auch gerade beim Kniegelenk besonders exakt einbauen und vielleicht sogar individuell angefertige Prothesen verwenden, die nur für diesen Patienten geeignet sind. Es kann auch empfehlenswert sein, spezielle Implantationsinstrumente zu verwenden, um hier das Optimum an Positionierung erreichen zu können, was gerade beim künstlichen Kniegelenk von sehr großer Bedeutung ist.
Am Kniegelenk scheint der Vorteil der minimal-invasiven Zugangswege nicht so ausgeprägt zu sein wie am Hüftgelenk. Auch hinsichtlich Blutverlust und Frühmobilisation bestehen in den meisten Arbeiten keine Unterschiede zu den konventionellen Operationsverfahren.
Fazit zur minimal-invasiven Hüft- und Knieendoprothetik
Nicht jede Schädigung an Hüft- und Kniegelenk kann minimal-invasiv operiert werden. Insbesondere wenn schwere Deformitäten mit Knochenverlust und erheblicher Achsabweichung vorliegen, muss der Zugang so groß gewählt werden, dass dies adäquat angesprochen, korrigiert und behandelt werden kann.
Das kann klein, sanft und muskelschonend sein, das kann allerdings auch ein erheblich größeres Ausmaß annehmen, um das bestmögliche Operationsergebnis erreichen zu können.
Es wird immer schwierig, wenn Patienten sehr stark übergewichtig sind oder angeborene Veränderungen haben, die korrigiert werden müssen und zusätzliche knöcherne Maßnahmen erfordern. Ein schönes und gutes Frühergebnis ist sicherlich wünschenswert, aber es muss auch mit einem hervorragenden Langzeitergebnis vereinbar sein.
In allen Fällen muss aber der Operateur eine Vielzahl minimal-invasiver Eingriffe jährlich durchführen, damit er das hohe Trainingsvolumen, das man dafür benötigt, auch garantieren kann.
Allein in Deutschland werden im Jahr inzwischen deutlich mehr als 350.000 künstliche Hüft- und Kniegelenke eingesetzt. Natürlich ist es da wünschenswert, dass die Patienten nicht nur eine möglichst optimale Versorgung erhalten, sondern auch eine rasche Rehabilitation erfahren, die sie frühzeitig wieder einer vollen Belastbarkeit für ihren Alltag zuführt. Minimal-invasive Eingriffe am Hüftgelenk können dies meist erleichtern
Wo es möglich ist, sollte mit schonender sanfter Chirurgie gearbeitet werden. Dies gilt in jedem Fall für Hüft- und Kniegelenke. Wenn dies allerdings mit einer Gefahr für den Patienten verbunden ist, ist bei falscher Implantatlage und Weichteilschädigung durch Zerren und Ziehen, nur um den kleinen Schnitt zu halten, dem Patienten mehr geschadet als genützt.
Für das Hüftgelenk könnte die minimal-invasive Technik der neue Standard werden. Für das Kniegelenk sind die Vorteile bisher noch nicht eindeutig zu erkennen.