Neurodermitis ist eine chronische Erkrankung der Haut, die mit Hautausschlag und Juckreiz einhergeht. Die Erkrankung wird auch als atopisches Ekzem oder atopische Dermatitis bezeichnet. Rund zehn bis 15 Prozent aller Kinder und zwei Prozent aller Erwachsenen leiden unter der chronischen, entzündlichen Hauterkrankung.
Wie auch das allergische Asthma und die allergische Nasenschleimhautentzündung (Rhinokonjunktivitis) gehört die Neurodermitis zum atopischen Formenkreis.
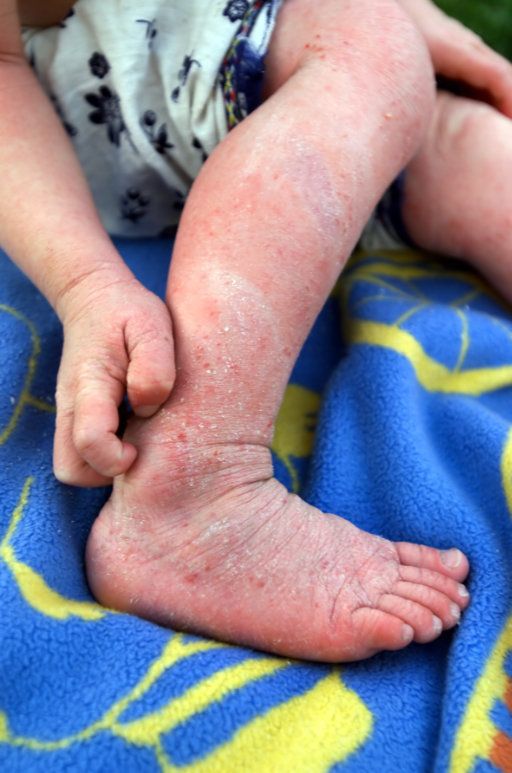
Schuppende, gerötete Haut und ein starker Juckreiz gehören zu den Hauptsymptomen bei Neurodermitits © Gina Sanders | Fotolia
Wie genau Neurodermitis entsteht, konnte bisher nicht geklärt werden.
Bekannt ist jedoch, dass eine genetische Komponente eine Rolle spielt. Es scheint eine Veranlagung dafür zu geben, an Neurodermitis zu erkranken: Leidet ein Elternteil unter dem atopischen Ekzem, besteht für das Kind ein Risiko von 40 Prozent, ebenfalls an Neurodermitis zu erkranken. Sind beide Eltern Neurodermitiker, liegt die Erkrankungswahrscheinlichkeit sogar bei fast 70 Prozent.
Wer an Neurodermitis leidet, hat zudem ein höheres Risiko für andere atopische Beeinträchtigungen. So leiden Neurodermitiker häufiger an Asthma oder Heuschnupfen.
Bei Neurodermitis ist die natürliche Schutzfunktion der Haut beeinträchtigt. Dadurch können verschiedene physikalische, mikrobielle oder chemische Reize zu einem Erkrankungsschub führen. Ein solcher Schub wird häufig ausgelöst durch:
- Kleidung aus Synthetik oder Wolle,
- häufiges Waschen,
- Kontakt mit Allergenen wie Tierhaare oder Pollen,
- Kälte, Trockenheit oder schwüle Wetterverhältnisse,
- Umweltgifte wie Tabakrauch oder Abgase und Ozon,
- Mikroben,
- psychischer Stress,
- hormonelle Schwankungen (beispielsweise in der Schwangerschaft oder während der Menstruation).
Die Anzahl der Neurodermitiserkrankungen nimmt in den westlichen Industriestaaten stetig zu. Mediziner vermuten in den hohen hygienischen Standards die Ursache. Das Immunsystem ist durch den fehlenden Kontakt zu Erregern unterfordert und reagiert zu stark auf eigentlich harmlose Reize.
Zu häufiges Waschen beschädigt zudem die natürliche Hautbarriere, sodass die Haut empfindlicher gegenüber Umweltreizen ist.
Neurodermitis tritt recht vielseitig in Erscheinung. Bereits im Säuglingsalter können sich die ersten Anzeichen bemerkbar machen. Ein Hinweis auf Neurodermitis ist etwa Milchschorf: Das sind rote bis gelbbraune und schuppende Hautbezirke auf Stirn, Kopfhaut, den Wangen oder am Hals.
Bei kleinen Kindern sind hingegen bevorzugt die Arm- und Beinbeugen sowie der Hals von der Erkrankung betroffen. Die Haut wirkt dicker und grob, es treten Verkrustungen und ein quälender Juckreiz auf. Dieser kann den ganzen Tag über anhalten, verschlimmert sich aber häufig in der Nacht und am Abend. Dadurch können die Betroffenen nur sehr schlecht schlafen. Sie leiden tagsüber oft unter Konzentrationsstörungen und starker Müdigkeit.
Auch im Erwachsenenalter zeigen sich die unangenehmen Hauterscheinungen mit Schuppungen und Papeln. Sie treten bevorzugt an den Beugeseiten der Extremitäten, am Hals und im Gesicht auf.
Durch das häufige Kratzen sind die Fingernägel der betroffenen Person zudem oft glänzend poliert ("Glanznägel").
Bei Neurodermitis und anderen Erkrankungen des atopischen Formenkreises können weitere begleitende Symptome auftreten:
- eine auffallende Blässe rund um den Mund,
- eine Ausdünnung der Augenbrauen,
- eine doppelte untere Lidfalte,
- wiederholt auftretende Bindehautentzündungen am Auge,
- Grauer Star.
Die Symptome der Neurodermitis können in ähnlicher Form auch bei anderen Hauterkrankungen auftreten. Die Diagnose stellt der Arzt deshalb nur dann, wenn bestimmte Kriterien erfüllt sind. Grundsätzlich wird zwischen Haupt- und Nebenkriterien unterschieden. Neurodermitis gilt als sicher diagnostiziert, wenn
- drei von vier Hauptkriterien und
- eins von vier Nebenkriterien
erfüllt sind.
Zu den Hauptkriterien gehören
- massiver Juckreiz,
- ein typisch verteilter Hautausschlag,
- ein chronisch-rezidivierender Verlauf sowie
- bereits bestehende Erkrankungen aus dem atopischen Formenkreis beim Patienten oder nahen Verwandten.
Zu den Nebenkriterien zählen vor allem die oben aufgelisteten Merkmale, die bei atopischen Erkrankungen auftreten können. Weitere Nebenkriterien sind:
- eingerissene Mundwinkel und Ohrläppchen,
- Verhornungsstörungen (Ichthyosis) an den Händen und
- eine Erhöhung der IgE-Antikörper im Blut.
Neurodermitis lässt sich nicht heilen. Verschiedene Maßnahmen können jedoch die unangenehmen Beschwerden lindern und den Schüben vorbeugen.
Wichtigster Baustein in der Behandlung der Neurodermitis ist das strikte Meiden der auslösenden Faktoren. So sollten die Patienten auf Kleidung aus Wolle oder Synthetikfasern verzichten und beim Kontakt mit reizenden Stoffen Handschuhe tragen. Die empfindliche Haut bedarf zudem einer täglichen Pflege mit reichhaltigen Cremes und Salben, die die Neurodermitikerhaut feucht und geschmeidig halten.
Verzichten Sie auf häufiges Duschen und Baden, um die Haut vor Austrocknung zu schützen.
Im aktiven Schub wird das atopische Ekzem mit Arzneimitteln behandelt, die die Aktivität des Immunsystems herabsetzen. Dazu gehört vor allem die Gruppe der Glukokortikoide mit Substanzen wie Prednisolon oder Dexamethason. Auch entzündungshemmende Stoffe wie Tacrolimus und Pimecrolimus eignen sich. Sie kommen in Form von Salben oder Cremes insbesondere in der lokalen Therapie zum Einsatz.
Starke Immunsuppressiva wie Ciclosporin A oder Methotrexat verordnet der Arzt hingegen nur in sehr schweren Fällen. Diese Medikamente können beachtliche Nebenwirkungen haben.
Zwar lässt sich Neurodermitis nicht heilen. Sie kann aber jederzeit spontan verschwinden.
Rund ein Drittel aller Betroffenen leidet auch im Erwachsenenalter noch an den unangenehmen Symptomen. Sie sind häufig mit einer starken seelischen Belastung verbunden.
Eine frühzeitige und intensive Therapie kann den Verlauf der entzündlichen Hauterkrankung dennoch positiv beeinflussen. So können Neurodermitiker meistens ein normales Leben ohne größere Einschränkungen führen.
Richtiger Ansprechpartner für die Untersuchung, Diagnose und Behandlung von geröteten und juckenden Hautstellen sind Dermatologen. Diese sind dank ihrer Ausbildung zum Facharzt für Haut- und Geschlechtskrankheiten Spezialisten für Neurodermitis.
Bei der Entstehung einer Neurodermitis spielen auch allergische Reaktionen des Immunsystems eine Rolle. Daher ist oft auch die Kontaktaufnahme mit einem Allergologen sinnvoll. Allergologen haben eine weitere, 18-monatige Fortbildung absolviert, um diese Bezeichnung führen zu dürfen.
Nicht zuletzt können auch psychische Faktoren wie Stress und fehlende Erholung zu einer Verschlimmerung der Neurodermitis führen. Unter Umständen kann daher auch die Behandlung bei einem Psychotherapeuten helfen.
Sind Kinder von einer Neurodermitis betroffen, ist außerdem der Kinderarzt ein wichtiger Ansprechpartner.








